INTRODUCCIÓN
1 la fisiología respiratoria
involucra muchos procesos desde la molécula de oxigeno que se encuentra en la
atmosfera hasta la llegada de esta a todas las células del cuerpo.
2 funciones que involucran la
respiración:
-función de ventilación
-función perfusión
-función difusión
-función de relación
ventilación/perfusión
-función de transporte de los gases
-función de oxigenación de las
células
3 es importante tener en cuenta los
conocimientos previos relacionados con las leyes de los gases:
4 la base anatómica es también muy
importante
5 la fisiología cardiovascular es muy
importante en la comprensión de ciertos procesos relacionados con la función
respiratoria. Es importante saber por ejemplo que la bomba derecha del corazón
es una bomba de baja presión.
6 Todo lo que
condiciona la llegada del oxígeno al alvéolo corresponde a la función
ventilatoria.
7 cuando el oxígeno pasa del alvéolo
a la sangre estamos tratando el tema en la relación a la función de difusión.
8 cuando el alvéolo es perfundido con
sangre hablamos de la función de perfusión.
9 la relación V y Q es la relación
ventilación /perfusión.
10 una vez que el oxigeno se
encuentra en la sangre se liga a la hemoglobina y este oxigeno se transporta
hacia los tejidos entonces hablamos de la función de transporte.
11 cuando el oxigeno llega a la
célula podemos hablar de la función de oxigenación de la célula.
12 La espirometría
evalúa la función de ventilación del pulmón y a ello nos dedicaremos en lo que
viene de estos capítulos.
CONCEPTOS GENERALES: ATMOSFERA, LEYES DE
LOS GASES PRESIÓN
ATMOSFÉRICA, OTRAS FUNCIONES NO VENTILATORIAS.
"La utilidad del 02 en los seres vivos fue fruto de una larga historia de descubrimientos.A fines de siglo XVIII, no se sabia que el 02 intervenía en la respiración, hasta que un sacerdote Joseph Priestley demostró que el volumen de aire disminuye una quinta parte durante la respiración, la combustión y la putrefacción. Solo por intuición quiso comprobar si el aire usado por los animales era adecuado para las plantas. Así 1774 colocó en una campana de cristal donde un ratón había muerto de asfixia una planta verde, la planta no se marchitó al contrario restauró la bondad del aire ( La planta absorbió el C02 y produjo 02) En 1777 Lavoisier químico francés descubrió el 02"
1774 Priestley: Las plantas expuestas a la luz producen 02 a diferencia de los animales.
1779 Ingen Hansz: Las plantas en la oscuridad producen CO2. 1807 Senebler: Demostró que las plantas transforman el CO2 por O2.
1872: Paul Bert establece que la sensación de asfixia al subir a las grandes alturas es por la disminución de la presión parcial de oxígeno.
1 la respiración
del feto se da no por la ventilación que realice el organismo en la vida
intrauterina porque estos órganos de la respiración aun no están totalmente
desarrollados. El feto obtiene el oxigeno necesario para su subsistencia de la
placenta. Debemos recordar que la presión de oxigeno arterial de la madre es
baja y por lo tanto el oxigeno que le llegue al feto será insuficiente. Existe
un mecanismo por el cual el feto recibe un aporte de oxigeno suficiente. La
hemoglobina del feto es diferente a la de un individuo adulto. La hemoglobina
fetal es capaz de captar el oxigeno a bajas tensiones.
En este gráfica tensión de oxigeno versus captación de oxigeno observamos como a bajas tensiones la hemoglobina del feto es capaz de captar más oxigeno que la hemoglobina de la madre.
2 recordemos
además que el feto se desarrolla frenéticamente por lo cual demanda una
cantidad de energía muy grande. Como es obvio la obtención de energía depende
mucho de la cantidad de oxigeno que el organismo tenga a su disposición. Por
ello la hemoglobina fetal es muy importante en el desarrollo del feto.
3 en un
individuo adulto el consumo de oxigeno es de aproximadamente 250 ml de oxigeno
por minuto. Durante el ejercicio este volumen aumenta mientras que si dormimos
disminuye este volumen. Lo mismo ocurre con la producción de CO2.
4 recordemos que
la concentración de CO2” es bastante baja en la atmósfera llegando solamente a
constituir el 0.03 % de la composición de los gases. mientras que el oxigeno constituye aproximadamente el 20 % de la composición atmosférica.
5 La presión de un gas resulta de la cantidad de choques que las
moléculas de un gas sobre una superficie por ello depende del volumen del
contenedor ,de la cantidad de moléculas y de la velocidad cinética de estas
moléculas es decir de la temperatura.
6 a cualquier
altura respecto del nivel del mar la concentración de oxigeno es de
aproximadamente el 20 % del total. Por otro lado las presiones parciales si
disminuyen considerablemente a medida que ascendemos en la atmósfera.
7 una ley muy
importante para entender el comportamiento de los gases es la ley de Dalton de
las presiones parciales: “la presión total de un sistema gaseoso es igual a la
sumatoria de las presiones parciales de los gases de constituyen el sistema”.
Por ello indicamos que cada uno de los componentes de la atmósfera terrestre
ejerce una presión particular y que depende de su concentración en la
atmósfera. Indicaremos entonces que si el porcentaje de oxígeno en la atmósfera
es de alrededor del 20 % entonces la presión parcial del oxígeno debe ser el 20
% de la presión total de los gases de la atmósfera terrestre. Esta ley es muy
importante para entender la fisiología del sistema respiratorio. Es evidente
que la hematosis depende mucho de las presiones parciales de los gases
implicados en la respiración.
8 la presión
parcial del oxigeno es de 152 mmhg pero en el organismo es de 100 mmhg porque
no consideramos antes la presión parcial que ejerce el vapor de agua. Sabemos
que en la costa existe mucha mas humedad a diferencia de otras zonas como en en las
alturas donde el aire es seco. Por ello podemos determinar que en la altura el
oxigeno ejerce una presión ligeramente mas alta debido a que la presión de
vapor es baja.
9 la ley de
Boyle y Marriotte también es importante en la fisiología respiratoria porque
nos explica el comportamiento de los gases en razón de su volumen y presión. El
producto de estas dos variables de estado siempre es una constante. Por lo cual
podemos determinar matemáticamente como varia una variable respecto de la otra. la presión y el volumen son inversamente proporcionales de forma si una baja la otra aumenta en su valor.
10 la ley de
Henry nos explica que los gases son solubles en los líquidos y que esta
solubilidad depende la presión a la que se encuentra el gas. Los
gases están disueltos en los líquidos corporales a ciertas presiones.
11 la ley de
Charles nos explica que el volumen de un gas depende la temperatura del medio
en el que se encuentra. Un ejemplo de ello seria el volumen que ocupa el aire
en el medio ambiente que puede ser de 17º C pero en el momento de entrar en el
organismo este volumen se dobla porque la temperatura también se dobla (37º
C).consideramos la presión constante.
12 el desarrollo
de los pulmones, en especial de los bronquios y alveolos se da hasta los 7 años
de vida aproximadamente por lo cual podemos decir que en el feto y en el recién
nacido la distancia desde la traquea hasta los bronquios terminales es bastante
corta mientras que en el adulto es muy grande.
En la figura se muestra el desarrollo de las vías respiratorias progresivamente por años de vida. a los 7 años esta completamente formado el árbol bronquial.
13 los conductos
respiratorios constan de 27 generaciones desde la traque (generación 0) hasta
los alvéolos (generación vigésimo séptima)
14 la
resistencia al paso del aire por los conductos de la vía respiratoria aumenta
cuando se presentan enfermedades obstructivas y se evalúa midiendo la velocidad
de salida en una espiración forzada.
Las vías aéreas consisten en
una serie de tubos ramificados que se vuelven más estrechos, más cortos y más
numerosos a medida que penetran más profundamente dentro de los pulmones. La
tráquea se divide en los bronquios principales derecho de izquierdo, que a su
vez se dividen en bronquios lobulares y luego en segmentarios. Este proceso
continúa hasta alcanzar los bronquios terminales, que representa a las vías
aéreas de menor calibre con excepción de los alvéolos. Todos estos bronquios
constituyen las vías aéreas de conducción. Su función es la de conducir el aire
inspirado hacia las regiones de intercambio gaseoso del pulmón. Como las vías
aéreas de conducción no contienen alveolos y, por lo tanto, no toman parte en
el intercambio gaseoso, constituyen el espacio muerto anatómico. Su volumen es
de alrededor de150 ml.
Estructura de la tráquea y los bronquios principales. La tráquea se divide en los bronquios principales derecho e izquierdo antes de penetrar en los pulmones. Las vías aéreas se ramifican hasta 23 veces, llegando a los alvéolos. Las vías aéreas desde la tráquea hasta los bronquiolos terminales constituyen la zona de conducción del pulmón. Con las ramificaciones, el calibre de las vías aéreas disminuye. Hay menos colágeno en las paredes de las vías aéreas pequeñas y los bronquiolos carecen de él.
Los bronquios terminales se
dividen en bronquios respiratorios, que en ocasiones presentan alveolos que
nacen de sus paredes. Se llega por último a los conductos alveolares, que están
completamente revestidos de alvéolos. Esta región del pulmón es donde se
efectúa el intercambio gaseoso se conoce como zona respiratoria. La porción del
pulmón distal al bronquiolo terminal forma una unidad anatómica denominada
acino. La distancia desde el bronquiolo terminal al alvéolo más distal es de
unos pocos milímetros, pero la zona respiratoria constituye la mayor parte del
pulmón y su volumen en reposo es de alrededor de 2,5 a 3 litros.
Vías aéreas intrapulmonares. Después de ramificarse hasta 23 veces, el sistema de conducción del pulmón alcanza los bronquiolos terminales en los lóbulos pulmonares. Los bronquiolos respiratorios y los conductos alveolares dan lugar a los sacos alveolares, el principal lugar donde ocurre el intercambio gaseoso. La zona respiratoria del pulmón (región del intercambio gaseoso) está formada por las estructuras distales a los bronquiolos terminales (sacos y conductos alveolares y bronquiolos respiratorios).
Durante la inspiración, el
volumen de la cavidad torácica aumenta y el aire es llevado hacia el interior
del pulmón. El aumento del volumen se consigue por la contracción del
diafragma, que causa su descenso y en parte por la acción de los músculos
intercostales, que elevan las costillas, aumentando de tal forma el área de
sección transversal del tórax.
El aire inspirado fluye
hacia adentro hasta las inmediaciones de los bronquios terminales mediante un
flujo conectivo, como el agua a lo largo de una manguera. Después de éste
punto, el área de sección transversal combinada de las vías aéreas es tán
enorme a causa de gran número de ramas que la velocidad frontal del aire se
vuelve pequeña. Entonces la difusión del aire dentro de las vías aéreas se
convierte en el mecanismo dominante de la ventilación en la zona respiratoria.
La tasa de difusión de las moléculas ligadas dentro de las vías aéreas es tan
rápida y las distancias por cubrir son tan cortas que las diferencias de
concentración dentro de los acinos se cancelan virtualmente en un segundo. No
obstante, como la velocidad del aire cae rápidamente en la región de los
bronquios terminales, el polvo inhalado se deposita con frecuencia allí.
15 un detalle
interesante en el momento de entubar a un paciente es saber que si el paciente
deglute un poco de agua en el momento de introducir la sonsa esta seguirá el
camino hacia el esófago indefectiblemente. En otro caso si le pedimos al
paciente tomar aire en el momento de introducir una sonda esta ira a parar a la
traquea a través de la laringe.
16 la presión
del vapor de agua reduce las presiones parciales de los gases que componen la
atmosfera. Sabemos que la presión del axigeno es de 152 mmhg fuera del cuerpo
humano pero dentro en las cavidades alveolares es de 100 mmhg esto se debe a
una reducción causada por la presión del vapor de agua.
“En la mayoría de los climas el vapor de agua en el aire reduce la presión parcial de los gases”
FUNCIONES PULMONARES
-funcion
ventilatoria:
Respiración mitocondrial o tisular: se realiza en la célula y produce
energía
Respiración
alvéolo-capilar: se denomina también hematosis y consiste en el intercambio de
gases entre el alvéolo y los capilares.
-función no
ventilatoria:
Metabólica: el
pulmón es evidentemente un órgano buffer por el control que ejerce sobre el PH
de la sangre. interviene en el metabolismo de vitaminas y otros compuestos.
-función excretoria: a
través del pulmón vía los alvéolos se eliminan sustancias toxicas tamos como el
etanol (aliento alcohólico). Los diabéticos al no poder consumir la glucosa que se encuentra en la sangre consumen la grasa por lo tanto producto del metabolismo se elimina gran cantidad de cuerpos cetonicos a través de los alvéolos. Este olor es percibido por su característico parecido con el olor de
manzana.
-función Protectora no
inmunitario: recordemos que el epitelio respiratorio tiene origen endodermal
excepto las células de kurchinky que tienen su origen en la cresta neural. En
este epitelio además encontramos diferentes tipos de células con capacidad
protectora:
-celulas de
Goblet: aparece en la décimo tercera semana de gestación en la tráquea y
bronquios. Estas células secretan una sustancia pegajosa que capta las
partículas extrañas que entran en las vías respiratoria y que pueden dirigirse
al árbol respiratorio interno. Pueden ser consideradas células limpiadoras porque
purifican el aire que ingresa a los pulmones.
-células
cerosas: estas células son capaces de elaborar inmunoglobulina A y lisocina un potente bactericida que también encontramos en la saliva.
-Células de la glándula
bronquial: son células que producen mucosidad en las vías respiratorias
(traquea y bronquios).
-células
ciliadas: que aparecen a la decimotercera semana en el bronquio y la tráquea. El polo luminal del epitelio de las vías respiratorias
las células presenta cada una de 200 a 300 cilios que estas en constante
movimiento para mover el moco de la superficie hacia la faringe desde donde
será deglutida con todas las partículas atrapadas. El
movimiento de arrastre de los cilios en los asmáticos se ve disminuido por ello
existen medicamentos para estimular el movimiento ciliar de forma que se alivie
el malestar de estos pacientes.
- células
claras: aparecen en la decimosexta semana en los bronquiolos. Estas células
tienen capacidad metamórfica para transformarse en diferentes tipos celulares
cuando se presenta un daño en el tejido.
-células de
kulchitsky: aparecen en la decimoquinta semana en los bronquios. Estas células
regulan la contracción o relajación del tubo bronquial por lo tanto está implicada en la
fisiopatología del asma bronquial. Se encuentran en los filetes desnudos de los
nervios bronquiales y además sabemos que producen serotonina y calcitonina.
-función Inmunológico:
recordaremos que en la sangre existen células con capacidad de diapédesis tales
como los macrófagos. Al desplazarse estas células toman el nombre del tejido en
el que se encuentran. Un ejemplo de ello son la células de kuffer en el hígado
encargadas de eliminar elementos ajenos al organismo. En los pulmones estos
macrófagos tomen el nombre de neumocitos. Es importante tener presente que
existen diferentes tipos de neumocitos con funciones diferentes. Tenemos tres
tipos de neumocios: el neumocito tipo 1 que se encarga de la hematosis y que es
el màs numeroso, el neumocito tipo 3 que no conocemos su función aun y el
neumocito tipo 2 que se encarga de elaborar la sustancia surfactante para el
inflado y desinflado de los alveolos.
-función Hormonal:
-función Hormonal:
-función de Absorción: el
pulmón tiene una importante función abortiva de forma que se administra hoy en
día muchos medicamentos por las vías respiratorias tales como la insulina los
broncodilatadores, la calcitonina también.
CONTRIBUCIÒN DEL
SITEMA RESPIRATORIO
18 para todos
los órganos aporta oxígeno y retira dióxido
19 el pulmón
junto a los riñones regulan el PH y los líquidos corporales
20 el pulmón
también tiene una función cardiovascular ayudando al retorno venoso hacia el
corazón durante la inspiración.
21 contribuye al
funcionamiento del sistema nervioso porque la nariz contiene receptores del
sentido del olfato. También sabemos que las vibraciones del aire que fluyen a
través de las cuerdas vocales producen los sonidos del habla.
22 contribuye
con el sistema endocrino. el ECA (enzima convertidora de angiotensina) en los
pulmones cataliza la formación de la hormona angiotensina II a partir de la
angiotensina I. sabemos que esta hormona esta implicada en la regulación de la
presión arterial.
23 para el sistema
linfático e inmunitario sabemos que los pulmones promueven el flujo linfático
durante la inspiración.
24 sistema
muscular: el aumento de la frecuencia y la profundidad de la respiración apoyan
el aumento de la actividad de los músculos esqueléticos durante el
ejercicio.
CONTROL DE LA RESPIRACION
11 cuando la
célula se encuentra en su estado de actividad normal consume oxigeno que lo
toma de la sangre y como consecuencia del metabolismo la célula produce CO2.
existen dos tipos de quimioreceptores para la respiración:
-quimioreceptores centrales
-quimioreceptores perifericos
los quimioreceptores centrales se encuentran en el tronco cerebral y miden fundamentalmente las concentraciones de CO2 en el liquido cefalorraquideo.
existen dos tipos de quimioreceptores para la respiración:
-quimioreceptores centrales
-quimioreceptores perifericos
los quimioreceptores centrales se encuentran en el tronco cerebral y miden fundamentalmente las concentraciones de CO2 en el liquido cefalorraquideo.
12 como
consecuencia del metabolismo el oxigeno en sangre cae mientras que el CO2 se incrementa en sangre. Estos dos eventos de caída y de subida son detectados
por quimioreceptores periféricos que se encuentran en el cayado de la aorta y
en las arterias carótidas interna.
13 los
qumireceptores periféricos que son unos corpúsculos tubulares van a detectar
fundamentalmente la caída del O2 y en menor cuantía el aumento del CO2.
14 los
quimiorectores van a dar información al centro respiratorio que se encuentra en
el tronco encefálico. Y la información que les llega a los núcleos de los
centros respiratorios es que se ha dado una caída de la concentración de
oxígeno en la sangre. en el centro de control respiratorio existen varios núcleos centrales que controlan la frecuencia respiratoria. estos núcleos son fundamentalmente el nuceo apneutico y el nucleo neumotaxico.
15 cuando los
quimireptores detectan una caída en las concentraciones de oxígeno en la sangre se informan al centro respiratorio este último envía un impulso nervioso a
través del nervio frenico para que produzca una contracción del diafragma de forma
que este adopte una posición horizontal generando así una presión negativa en
la cavidad torácica. Ahora sabemos que la única forma que entre aire en la
cavidad torácica es por debido de las vías respiratorias hacia los pulmones que
al fin de cuentas se comporta como una bolsa de aire estrechamente relacionada
con las paredes de la cavidad torácica de manera que al descender la presión en
la cavidad torácica el aire entra desde fuera porque fuera existe mayor presión
que dentro de la cavidad torácica. Debemos dejar apuntado que antes de que
diafragma adoptara una posición horizontal y generara una presión negativa las
presiones dentro y fuera de la cavidad torácica eran las mismas por lo tanto no
salía ni entraba aire.
La actividad nerviosa aumenta cuando se da la inspiración y disminuye cuando se presenta la expiación. el consumo de oxigeno y recursos energéticos es alto durante la inspiración mientras que durante la expiración es muy bajo ya que se trata de una actividad pasiva.
La actividad nerviosa aumenta cuando se da la inspiración y disminuye cuando se presenta la expiación. el consumo de oxigeno y recursos energéticos es alto durante la inspiración mientras que durante la expiración es muy bajo ya que se trata de una actividad pasiva.
55 el núcleo neumotaxico es el inhibidor de la inspiración
56 el núcleo abneutico es el que estimula la inspiración
57 La inspiración es activa mientras que la espiración es pasiva por lo que es evidente que el núcleo neumotaxico inhibe al núcleo abneutico para que se de la espiración.
58 el nervio vago llega al grupo dorsal respiratorio trayendo la información de los quimirreceptores, mientras que el nervio frénico sale de aquí mismo llevando los impulsos que se dirigen hacia el musculo frénico.
59 por otro lado el grupo ventral respiratorio está encargado de elaborar los impulsos para una espiración o inspiración forzada y por lo tanto es de control voluntario. Este grupo respiratorio emite señales a varios músculos que ayudan a la espiración o inspiración forzada.
60 La inspiración y la espiración forzadas son activas al igual que la inspiración normal mientras que la espiración normal es pasiva.
61 controladores del tronco encefálico:
-centro medular (área rítmica)
Grupo dorsal : inspiración
Grupo ventral: inspiración –espiaron (activas)
-centro neumotaxico: inhibe la inspiración
-centro apneutico : estimula la espiración
62 el nervio vago y la respiración:
el nervio vago es un importante regulador del sistema cardiopulmonar
62 el nervio vago y la respiración:
el nervio vago es un importante regulador del sistema cardiopulmonar
-Aferencias del vago:
- Reflejo de hering-Breuery(se encuentran en el parénquima pulmonar y están encargados del estiramiento del parénquima pulmonar) el paradogico
- Inervación sensorial de las vías aéreas
- Quimirreceptores y baroreceptores aorticos
-Eferencias del vago:
- Bronco-motor, secreción bronquial
-Respiración luego de la sección vagal
INERVACIÓN
INERVACIÓN
63 Los pulmones y la vías aéreas están inervadas por dos sistemas autónomos de control nervioso como lo es el sistema simpático y el sistema parasimpático.
64 el sistema simpático inerva el musculo liso de las vías aéreas. Sabemos que los nervios de este sistema utilizan el neurotransmisor noradrenalina o adrenalina en los órganos efectores. El neurotransmisor de estos nervios tiene receptores alfa o beta 1 y beta 2 los cuales se encuentran en el musculo liso de las vías áreas y producen la relajación de este musculo.
65 el sistema parasimpático también inerva a los músculos de las vías áreas. Este sistema utiliza como neurotransmisor la acetilcolina el cual llega a los músculos lisos donde se encuentran los receptores muscarinicos para este tipo de receptor. Este sistema de control nervioso produce la contracción del musculo produciendo por ejemplo una bronco constricción. A esta vía también se le denomina vía colinérgica.
66 tengamos en cuenta que la vía colinérgica también puede actuar sobre las glándulas de la vía respiratoria produciendo hipersecreción.
67 vías nerviosas
Vías ascendentes: de los quimiorreceptores, ramas parasimpáticas del nervio vago y glosofaríngeo se dirigen al área rítmica
Vías descendentes: axones de las neuronas del núcleo del fascículo solitario que se dirigen a las moto neuronas del musculo frénico. Y las del núcleo ambiguo y retro ambiguo que se dirigen a las neuronas motoras de los músculos lisos.
CONCLUSIÓN
En el tronco encefálico encontramos a nivel del puente el núcleo neumotaxico que inhibe al nucle apneutico que es el estimulador de la inspiración. El núcleo apneutico estimula el grupo dorsal respiratorio. Que recibe la información de los quimiorreceptores y que emite impulsos hacia el diafragma y hacia los músculos intercostales.
En el tronco encefálico encontramos a nivel del puente el núcleo neumotaxico que inhibe al nucle apneutico que es el estimulador de la inspiración. El núcleo apneutico estimula el grupo dorsal respiratorio. Que recibe la información de los quimiorreceptores y que emite impulsos hacia el diafragma y hacia los músculos intercostales.
69 los quimiorreceptores periférico, se encuentran en los cuerpos carotideos y responden a cambios de la presión de oxigeno.
70 los quimiorreceptores centrales se encuentran en la superficie ventral del tronco encefálico y responden a cambios de presión de CO2 y de hidrogeno arterial.
71 los centros respiratorios que controlan a la función respiratoria se ven influenciados más por las concentraciones de CO2.
72 cuando el paciente no es capaz de cumplir con su función ventilatoria entonces su presión de CO2 va ha subir drásticamente y a eso le denominamos hipercarbia.
73 la depresión del centro respiratorio produce hipercarbia.
74 si se da el caso de que la presión de oxigeno arterial cae hasta menos de 80 mmhg se considera un estado de hipoxemia.
75 la hipoxemia es leve si es de 80-70, de 70-60 moderadas y menos de 60 es severa. Recordar que a una presión de 60 mmhg la saturación de oxigeno es de solo 90 %. Y es bastante peligroso porque eso quiere decir que el oxigeno se encuentra en bajas concentraciones en la sangre y que las células sufrirán estrés por falta de oxigeno.
76 cuando se tenga hipoxemia o hipercarbia se debe estimular en centro de control respiratorio para que se aumente la frecuencia respiratoria. Por lo tanto a niveles críticos de CO2 o de O2 se presentara la hiperventilación.
77 Si deprimimos el centro de control de la respiración se presentará hipercarbia e hipoxemia.
78 la hipercarbia o la hipoxemia también estimulan a los centros nerviosos de control de la respiración a través de los quimioreceptores centrales y periféricos.
79 un aumento de la concentración de CO2 o de la disminución de O2 causa igualmente un aumento de la ventilación o de la frecuencia respiratoria.
80 sabemos que cuando un apersona hiperventila sin necesidad de hacerlo entonces puede perder la conciencia por un momento. Esto se debe porque al hiperventilar se pierde mayor cantidad de CO2 y esto causa una hipocarbia lo cual es causa del desmayo. La mejor forma de reanimar al paciente es haciéndole respirar su propio CO2
81 las fallas ventilatorias se rigen por las concentraciones de CO2
82 la taquitmia es el aumento de la frecuencia respiratoria pero ello no implica necesariamente que se esté hiperventilando porque la hiperventilación se produce como efecto de la caída de CO2 y la hipoventilacion como la subida de CO2. Puede darse el caso de que este taquitneico con valores normales de CO2 . en conclusión la función ventilatoria depende exclusivamente de las concentraciones de CO2 y no de la frecuencia respiratoria.
83 se puede dar el caso de que tengamos una frecuencia respiratoria bastante alta pero las concentraciones de CO2 sea alta en este caso hablamos de una falla ventilatoria.
84 regulaciòn de la ventilación: control central
-grupo dorsal(inspiracion)
Neuronas somato motoras
Escaleno y esternocleidomastoideo
Intercostales externos
Diafragma
-Grupo ventral (expiración)
Neuronas somato-motoras
Intercostales externos
Musculos abdominales
85 tiempo de la respiración: la respiración es un evento cinético, la duración de cada respiración depende de la frecuencia respiratoria. La fuerza de contracción del musculo inspiratorio y la duración de la inspiración controlan el volumen tidal. la espiración es normalmente pasiva durante el tiempo disponible.
86 son importantes los receptores de estiramiento pulmonar tales como los receptores Hering-Breuer(inhibe la inspiración) que protegen a los pulmones de un estiramiento forzado.
87 dolor y temperatura:
-la estimulación de los nervios aferentes causan un cambio en la respiración
-el dolor causa apnea e hiperventilación
-el calentamiento de la piel causa hiperventilación
-el descenso de la temperatura corporal causa una disminución en la frecuencia respiratoria.
-la hiperventilación en la fiebre se debería a la estimulación de termoreceptores hipotalámicos.
El control involuntario regido por el sistema nervioso autónomo es mucho más fuerte que el control voluntario de la respiración. Un ejemplo de ello se en individuos que mueren ahogados.
VENTILACIÓN
16“aire inspirado”. Cuando la presión baja en la cavidad torácica e ingresa aire en las vías respiratorias para alojarse finalmente en los pulmones este aire inspirado contiene todos los gases que existen en la atmósfera en las concentraciones indicadas tales como 21% de oxigeno,78% de nitrógeno y 0.03 % de dióxido de carbono. En consecuencia tendremos solo una parte de oxígeno en todo el volumen de aire inspirado al cual denominamos “fracción de oxigeno inspirado” que siempre será resultado de multiplicar 0.21 por la concentración total de gases en el aire inspirado. También podemos decir que 0.21 es la proporción de oxígeno en el aire inspirado.
17 la
fracción inspirada de oxigeno es equivalente a la presión inspirada de
oxigeno cuando ingresa en la via aérea del sistema respiratorio. La presión
inspirada de oxigeno está en relación a la presión barométrica y a la presión
de vapor de agua y también a la fracción inspirada de oxígeno.
18
según las leyes que gobiernan el comportamiento de los gases la presión de un gas en un compartimento a volumen y temperatura constante depende
del número de moléculas en ese compartimento. Si aumentamos
la fracción de oxigeno inspirado (0.21) entonces automáticamente aumentará la
presión inspirada de oxígeno. Lo cual queda indicada por la siguiente formula:
la presión inspirada de oxigeno es igual a la presión barométrica menos la presión de vapor de agua toda esta diferencia por la fracción inspirada de aire.
Un ejemplo claro
de esto sería: Si aumentamos la fracción de oxigeno inspirado a
0.5(concentración de oxigeno) entonces la presión de oxigeno inspirado
aumentara en esa misma proporción porque estas dos magnitudes son directamente
proporcionales.
19 Según la ley de los gases si variamos el volumen manteniendo
constante la temperatura y la cantidad de moléculas en un contenedor entonces
la presión baja. Podemos aplicar esta ley normalmente al funcionamiento de la
ventilación durante la respiración. El volumen de la cavidad
torácica varia por lo tanto varia también la presión de los gases dentro de
ella.
20 Podemos incrementar la fracción inspirada de oxigeno en la medida que
incrementamos la concentración o proporción de oxígeno en el aire inspirado.
21si respiramos aire ambiental la fracción inspirada de oxigeno
es de 0.21 pero existen dispositivos que pueden aumentar la fracción de oxigeno
inspirado hasta llegar a un valor de 1 es decir a una concentración máxima. Si la fracción de oxigeno inspirado se incrementa
también se incrementara la presión de oxigeno inspirado que es una variable muy
importante para los procesos fisiológicos de la respiración.
22 las formas de
incrementar la fracción de oxigeno inspirado:
-balbula binasat
-mascaras:
Sistema de venturi de 0.24-0.5
Mascara sinte… de 0.6-0.7
Mascara con reservorio de 0.8-0.9
23 La presion
barométrica no es mas que la sumatoria de las presiones de cada una de los
gases de la atmosfera terrestre ejerce sobre la superficie. Esta presión
barométrica asciende a nivel del mar a 760 mmhg.
24 se sabe que
cada 11 metros bajo la superficie del agua la presión aumenta en una atmosfera
es decir que a 11 metros de profundidad en el agua la presión total es de dos
atmosferas.
25 si ascendemos
en la superficie terrestre y aun en la atmosfera de la tierra la presión
barométrica caerá a medida que vamos ascendiendo. A cierta altura la presión
atmosférica es tan baja que la vida sin soporte técnico de oxigeno es
imposible.
26 sabemos que
la presión barométrica es directamente proporcional a la fracción de oxigeno
inspirado y que estos dos valores son a su vez directamente proporcionales a la
presión de oxigeno inspirado. Por ello toda variación en la presión barométrica
implicara un variación en la presión de oxigeno inspirado y por lo tanto en la
fisiología del aparato respiratorio.
27 una
cosa muy importante que debemos tener siempre en cuenta es la presión que
ejerce el vapor de agua en la atmósfera. La presión de vapor de agua ejerce una
influencia importante sobre la presión parcial del oxígeno en la atmósfera.
Explicamos esto de la siguiente forma: el vapor de agua está formado por
moléculas de oxígeno e hidrógeno de forma que si incrementamos la concentración
de vapor de agua disminuimos la concentración de oxígeno. La razón de ello es
evidente el oxígeno pasa a formar parte de las moléculas de agua y disminuye el
oxígeno molecular en el aire. Es evidente también que un aumento de la presión
de vapor de agua implica un decremento en la presión parcial del oxígeno en la
atmósfera. Esto trae como consecuencia una disminución de la presión de oxigeno inspirado una variable importante en la fisiología de la ventilación pulmonar.
28 normalmente
la presión de vapor de agua en la atmósfera es de 47 mmhg a 37º C.
29 entonces de
esta forma ya podemos hallar cual es la presión de oxigeno aspirado: (760 – 47)
X 0.21 = 150 mmhg.
30 a nivel del
mar la presión inspirada de oxigeno es de 150 mmhg esta es la presión que
ejerce el oxígeno en nuestro organismo.
31la presión
alveolar de oxigeno es también directamente proporcional a presión inspirada de
oxígeno. Es decir si aumentamos la presión inspirada de oxigeno aumentando la
fracción inspirada de oxigeno entonces también aumenta la presión alveolar de
oxígeno.
32 la presión
arterial de oxigeno depende de la presión alveolar de oxígeno y esta a su vez
de la presión inspirada de oxigeno que a su vez depende de la fracción
inspirada de oxígeno.
31 la presión
arterial de oxigeno es una constante vital muy importante en ciencias médicas
así que debemos comprender su mecanismo a la perfección es imperativo que sea
así.
32 la presión alveolar de
oxigeno es igual a la presión inspirada de oxigeno menos el cociente de la
presión arterial de CO2 entre 0.8: sabemos la presión inspirada de oxigeno es
de 150mmhg y que la presión arterial de CO2 es de 40 mmhg entonces :
33 la presión
que ejerce el oxígeno en el alveolo es de 100 mmhg
34 la gradiente alveolo
capilar o arterial de oxigeno es la diferencia entre la presión alveolar de
oxígeno y la presión arterial de oxigeno: esta gradiente se encuentra en 0 y 20 mmhg.
35 la presión
arterial de oxigeno es muy importante porque de su valor depende cuanta
hemoglobina se puede saturar con el oxígeno disponible. la presión arterial de oxigeno por lo dicho antes se encuentra entre 100 y 80 mmhg en condiciones relativamente normales.Existe una curva que
relaciona la presión arterial de oxígeno y la saturación de oxígeno en
hemoglobina. Es importante saber esto porque si la presión arterial de oxigeno
disminuye entonces la saturación de oxígeno en hemoglobina también lo hará por
lo que decimos que estas dos magnitudes son directamente proporcionales.
También debemos entender que la presión arterial de oxigeno es directamente
proporcinal a la cantidad de moléculas de oxigeno que se encuentra en la
sangre. Si la cantidad de moléculas de oxigeno es exigua entonces la presión
cae por debajo de lo normal y la saturación porcentual de oxigeno es bastante
menor.
Curva de disociación deoxígeno-hemoglobina normal. Observe la relación entre la presión parcial del oxígeno y el porcentaje de saturación de O2 de la hemoglobina. El oxígeno se une a la hemoglobina en los pulmones y se desprende de la hemoglobina en los tejidos.
36 Sería muy
bueno aclarar cual es la función de la hemoglobina. El oxigeno pasa del alveolo
al capilar constituyéndose en presión arterial de oxigeno esta presión
justamente hace que la hemoglogina se ligue con el oxigeno y la transporte vía
el torrente sanguíneo hacia las células de todo el cuerpo. Es evidente que la
hemoglobina se convierte así en el mejor transporte de oxigeno que tiene el
cuerpo.
37 la cantidad
máxima que puede ser transporatada por la hemoglobina se le llama capacidad de
carga de oxigeno. La cantidad real de oxigeno unido a la hemoglobina es el
contenido de oxigeno en hemoglobina. La razón del contenido de oxigeno sobre la
capacidad de oxigeno es la saturación porcentual de oxigeno de
la hemoglobina.
38 la saturación
porcentual de hemoglobina es del 100% cuando la presión arterial de oxigeno es
del 100 mmhg. Cuando la presión arterial es de 60 mmhg lla saturación porcentual
es de 90% mientras que cuando la presión arterial de oxigeno es de 40 mmhg la
saturación porcentual es de 75 % y a una presión arterial de oxigeno de 27 mmhg
es de 50% de saturación porcentual de oxigeno.
39 ahora podemos
decir que la saturación porcentual de oxigeno depende de la presión arterial de
oxígeno y que esta a su vez depende de la presión alveolar de oxigeno que a su
vez depende de la presión de oxigeno inspirado que finalmente depende de la
fracción de oxigeno inspirado.
40 los quimiorreceptores
periféricos que se encuentran en la aorta y en las arterias carótidas internas
informan a través del nervio vago y glosofaríngeo a los cuatro núcleos que se
encuentran en el centro de control de la respiración que el oxígeno se
encuentra en una determinada concentración en sangre. si esta
concentración de oxigeno baja en sangre por el consumo de las células durante el
metabolismo el centro de control de la respiración genera un impulso que viaja
a través del nervio frénico hacia el diafragma para que este se contraiga. Este
último hecho genera una presión negativa en la cavidad torácica y el aire de la
atmósfera ingresa por esta diferencia de presión en las vías respiratorias. La
fracción de oxigeno inspirado genera una presión de oxigeno inspirado y este
genera una presión alveolar de oxigeno que genera a su vez una presión de
oxigeno arterial, esta última es responsable de la saturación porcentual del
oxígeno en la hemoglobina. Cuando la saturación de oxigeno es adecuada el
oxígeno en sangre esta en las concentraciones adecuadas de forma que esto es
detectado por los quimiorreceptores externos que se encuentran en las
principales arterias.
41 por otro lado
al consumirse oxígeno en el metabolismo las células generan CO2 el cual
aumenta en la sangre de forma que es detectados por los quimiorreceptores
centrales en la leptomeninge. Estos quimiorreceptores centrales también
detectan el PH de la sangre. los quimiorreceptores centrales informan al centro
de control de la respiración y sus cuatro núcleos que dejen de genera el
impulso que viaja por el nervio frénico hacia el diafragma y por lo tanto el
diafragma deja de contraerse y se relaja. Podemos decir por lo tanto que la
espiración es un evento pasivo. Que se da por el hecho de que ya no se genera
un impulso para contraer el diafragma.
42 La espiración se da por la inhibición de la inspiración, por el
simple hecho de que ya no existe un impulso nervioso que haga contraerse al
diafragma. De forma que la presión en la cavidad torácica sube y el volumen
disminuye. No olvidemos que si la presión baja el volumen aumenta y que si la
presión sube el volumen baja.
43 la frecuencia
de respiración en reposo es de 15 por minuto lo que significa la
inspiración-expiación dura 4 segundos de forma que la inspiración dura 1
segundo y la expiación 3 segundos que es aproximadamente la relación entre
inspiración /expiación.
44 la
respiración como vemos es un proceso normalmente involuntario controlado por el
centro de control de la respiración en el tallo cerebral. Pero no debemos
olvidar que la respiración puede ser un evento influenciado por el control
voluntario que se encuentra en la corteza cerebral, por ejemplo cuando se desea hacer una inspiración máxima.
45 durante la
inspiración la presión dentro de la cavidad torácica se hace negativa y el
volumen aumenta mientras que durante la espiración la presión se hace menos
negativa y el volumen de la cavidad torácica baja. Durante estos dos
eventos normales las presiones se han mantenido negativas en ningún momento
aparece una presión positiva mientras que los volúmenes se han mantenido
positivos tanto en la inspiración donde se hizo mas positiva y en la espiración
donde se hizo menos positiva. Durante estos eventos nunca aparece un volumen
negativo.
Modificaciones del volumen pulmonar, presiónalveolar, presión pleural y presión transpulmonar durante la respiración normal.
46 ya hemos
dicho que la inspiración esta controlada por el sistema nervioso autónomo, pero
también puede ser influenciado por un control voluntario debido a que la
corteza cerebral puede ejercer este control voluntario sobre los centros
respiratorios. Tomando esto en cuenta podemos voluntariamente hacer una
inspiración máxima a partir del final de una espiración normal. Los efectos
nerviosos y mecánicos de esta decisión producirán una acción sobre el diafragma
y otros músculos relacionados con la inspiración forzada tales como los
músculos esternocleidomastoideos los músculos escalenos o los músculos
intercostales externos y generar una presión negativa mucho mayor sobre la
cavidad torácica. Esta presión negativa como es evidente es mayor que la
presión negativa generada por una inspiración normal y posibilita la entrada de
un mayor volumen de aire inspirado. Esto quiere decir que durante este evento
el volumen de la cavidad torácica aumenta mucho más que cuando se hace una
inspiración normal es decir se hace mucho más positiva. Después de una
inspiración máxima se hace una expiración involuntaria y se regresa a punto
normal donde finaliza una espiración normal.
47 el punto de
balance elástico se encuentra al final de la espiración y es donde el sistema
se encuentra en equilibrio.
49 después de
una espiración normal se puede hacer voluntariamente, como en el caso anterior, una espiración forzada de manera que obliguemos a salir el aire que constituye
el volumen de reserva espiratorio. Para esto debemos hacer uso de varios
músculos implicados en la espiración tales como el diafragma, los músculos
intercostales internos, los rectos del abdomen y otros más. Cuando realizamos
una espiración forzada producimos una presión positiva y es la única presión que está por encima del punto de balance elástico. La presión positiva
en el diafragma realizada en la espiración forzada hace que el volumen de la
caja torácica se reduzca considerablemente lo cual se logra expulsando el volumen de
reserva espiratorio. Es decir que el volumen en este caso es negativo y es el
único caso en el que el volumen es negativo, solamente cuando se realiza una
espiración forzada.
50 a estas
alturas debemos saber cuales son los volúmenes pulmonares y las capacidades
pulmonares:
Volúmenes
pulmonares:
sumados todos los volúmenes representa el valor máximo al que puede expandirse los pulmones
sumados todos los volúmenes representa el valor máximo al que puede expandirse los pulmones
-volumen tidal:
es el volumen de aire inspirado o espirado en cada respiración normal. Supone
unos 500 ml. En el adulto joven promedio.
-volumen de
reserva inspiratoria: es el volumen de aire adicional que puede inspirarse por
encima del volumen tidal generalmente equivale a unos 3000 ml.
-Volumen de
reserva espiratoria: es el volumen de aire adicional que pude expulsarse
realizando una espiración forzada al final de una espiración norma; es
aproximadamente unos 1100 ml.
-Volumen
residual: es el volumen de aire que permanece aún en los pulmones tras una
espiración forzada. Es de aproximadamente 1200 ml.
Capacidades
pulmonares:
las capacidades constituyen la suma de dos o más volúmenes pulmonares y nos sirve para estudiar las etapas del ciclo pulmonar.
las capacidades constituyen la suma de dos o más volúmenes pulmonares y nos sirve para estudiar las etapas del ciclo pulmonar.
-capacidad
inspiratoria: equivale al volumen tidal mas el volumen de reserva inspiratoria.
Se trata de una cantidad de aire (unos 3500ml.) que puede respirar una persona
que puede respirar una persona comenzando desde el nivel de espiración normal y
distendiendo sus pulmones hasta su capacidad máxima.
-capacidad
funcional residual: supone el volumen de reserva inspiratoria más el volumen
residual. Es la cantidad de aire que queda en los pulmones al finalizar una
espiración normal (aproximadamente unos 2300 ml)
-capacidad
vital: es el volumen de reserva inspiratoria mas el volumen tidal mas el
volumen de reserva espiratoria. Es la máxima cantidad de aire que una persona
puede expulsar de sus pulmones tras haberlos llenado primero al máximo y
después aspirado también al máximo (unos 4600 ml)
-capacidad
pulmonar total: es el volumen máximo al que puede dilatarse los pulmones con el
mayor esfuerzo inspiratorio posible. Cerca de 5800 y equivale a la capacidad
vital mas el volumen residual.
51 Con el espirómetro nos es imposible medir el volumen residual por lo que
tampoco es posible medir la capacidad funcional residual ni la capacidad total.
52 estas ultimas
capacidades y volumen son medibles con el platismògrafo.
54 la
mecánica pulmonar constituye las presiones negativas y positiva que se manifiestan sobre los volúmenes y capacidades que se generan en el pulmón.
88 en el pulmón
existen principalmente dos tipos de neumocitos el neumocito tipo 1 se presenta
en mayor porcentaje cerca del 97 % mientras que el neumocito tipo 2 solo el 3 %
pero estas últimas son muy importantes porque son responsables de la producción
del surfactante(fosfolípido) una sustancia tenso activa capaz de evitar que las
paredes de los alveolos se colapsen.
89 mecánica de
la respiración:
La respiración
consiste en el intercambio de gases (O2, CO2) entre las células y la atmosfera
puede dividirse en:
Externa:
intercambio de gases a nivel pulmonar
Interna:
transporte de gases en la sangre
Intercambio tisular
Respiración celular
90 el pulmón es
un órgano elástico porque tiene fibra elástica dentro del parénquima pulmonar.
Existen enfermedades de la fibra elástica del pulmón denominado fibrosis
pulmonar.
91 El control
respiratorio se traduce en la mecánica pulmonar. Todos los eventos nerviosos y de
control por parte del sistema nervioso autonómico accionan los efectores
que forman parte de la mecánica de músculos del
sistema respiratorio.
93 la
distensibilidad o conprais es la relación entre unidad volumen por unidad
fuerza(presión).
94 cada
individuo tiene una distensibilidad diferente porque cada individuo maneja
volúmenes y resistencias diferentes. Por lo tanto fuerzas diferentes
95 la
distensibilidad compromete a todos aquellos eventos relacionados con el hecho de
hacer llegar aire a los alveolos por lo que debemos ser capaces de vencer
resistencias tales como:
-resistencia de
las vías aéreas
-resistencia de
la caja torácica a expandirse
-resistencia de
los pulmones a expandirse
-generan un
impulso nervioso suficiente para producir una actividad muscular efectiva
-para generar
una inspiración máxima debemos ser capaces de tener voluntad. Recordemos que
existen enfermedades que anulan la voluntad.
- debemos vender
cualquier resistencia del musculo en contracción
-la caja
torácica debe ser extensible
96 la
distensibilidad adecuada garantiza una ventilación suficiente y para que esto
ocurra se debe vencer la resistencia de:
-las vías
aéreas
-la
resistencia toraco-pulmonar: que incluye al SNC, al SNP, caja torácica y al
pulmon
97 la
distensibilidad aumenta con el enfisema mientras que disminuye con: fibrosis,
edema pulmonar, atelectasia, obesidad, deformidad de la caja torácica
98 la distensibilidad
es la fuerza de presión( esta fuerza es generada por el organismo en proporción
a la resistencia que presenta el propio organismo y los elementos físicos) que
se necesita para que ingrese un volumen determinado de aire en los pulmones.
99 cada
individuo tiene una compliancia especifica y se da la posibilidad de que esta
compliancia pueda disminuir o aumentar. Existen enfermedades que hacen disminuir
la compliancia como la fibrosis pulmonar y enfermedades que hacen aumentar la
compliancia como el enfisema pulmonar. Si la compliancia aumenta se dice que a una
misma fuerza d presión aumenta el volumen de ingreso de aire al pulmón mientras
que en una compliancia disminuida se dice que a una misma presión de fuerza
generada por el organismo ingresa un volumen menor de aire a los pulmones.
100 efectos del
sulfractante pulmonar:
-mejora la
función pulmonar
-mejora la
expansión alveolar
-mejoria en la
oxigenación
-disminuye el
soporte ventilatorio
- aumenta la capacidad residual funcional
- aumenta la capacidad residual funcional
-aumenta la
distensibilidad pulmonar
-disminuye los
cortos circuitos intrapulmonares
- mejora la
ventilación /perfusión
101 la vía aérea
se va dividiendo en la misma medida que va disminuyendo su diámetro
aproximadamente en la decimosexta generación el diámetro de la vía aérea es
menor de 2 mm y es donde terminan las vías aéreas propiamente dichas. En esta
generación los conductos aéreos toman en nombre de bronquiolos terminales y se
considera el ultimo tramo en donde no existe intercambio de gases.
102 a partir de
la decimoséptima generación de bronquiolos encontramos conductos en donde se
puede dar el intercambio de gases y a los cuales denominamos bronquiolos
respiratorios que están formados en ciertos tramos por sacos alveolares.
Posteriormente a los bronquiolos respiratorios encontramos solamente sacos
alveolares. La unión entre bronquiolos respiratorios y sacos pulmonares se
denomina acino pulmonar, que es la unidad funcional del pulmón.
103 desde la
tráquea hasta el bronquiolo terminal es denominado zona de conducción mientras
que desde el bronquiolo respiratorio hasta los alvéolos pulmonares la zona de
intercambio de gases o acimo pulmonar.
104 si
consideramos el esquema de un alvéolo y las vías de conducción como parte de
sistema respiratorio diremos que no todo el alvéolo es capaz de hacer
intercambio de gases por que solamente consideraremos el volumen alveolar como
la zona capaz de un intercambio de gases mientras que todo lo demás incluidas
las vías de conducción es el denominado espacio muerto. En otras palabras no
todo el aire que llega al pulmón hace intercambio gaseoso.
105 existen dos
tipos de espacios muertos:
-espacio muerto
anatómico: considera solamente las vías de conducción. Es el aire que no hace
intercambio gaseoso pero que se encuentra en las vías de conducción.
-espacio muerto
fisiológico: considera la vías de conducción más la zona de intercambio de
gases. Es el aire que no hace intercambio gaseoso que se encuentra en zonas de
intercambio de gases como en zonas que no hacen intercambio de gases como lo
son la vías de conducción.
106 por otro
lado diremos también que el espacio muerto fisiológico es igual al espacio
muerto general (VD) mientras que el espacio muerto anatómico es parte del
espacio muerto general. Recordar que el espacio muerto fisiológico y el espacio
muerto anatómico no son sumatorios.
107 el VOLUMEN
TIDAL es igual la sumatoria del espacio muerto (VD) más el volumen alveolar
(VA), que es el volumen de aire que estamos respirando normalmente.
108 el espacio
muerto es parte del volumen residual y el volumen residual es parte de la
capacidad residual funciona. Por otro lado sabemos que en el alvéolo existen
dos zonas una de intercambio gaseoso y otra donde no se da el intercambio
gaseoso, que es parte del espacio muerto fisiológico o espacio muerto. Si
imaginamos el colapso de un alvéolo concluiremos fácilmente que se ha perdido el
volumen alveolar totalmente pero también parte del espacio muerto que era la
zona de no intercambio gaseoso en el alvéolo. Y por lo tanto se ha perdido
volumen residual y finalmente también parte de la capacidad residual funciona.
Por este hecho podemos decir que al perder surfactante en los alvéolos y
permitir el colapso de estos se pierde tanto volumen alveolar como volumen
residual y capacidad residual funcional.
109 la ateletacsia es el colapso alveolar.
110 a mayor
distensión del alvéolo menor corto circuito a menor distensión del alvéolo
mayor corto circuito.
111 cortocircuito pulmonar: sabemos que la presión venosa de oxigeno
es de 40 mmhg justo en el momento antes de llegar al alvéolo pulmonar. La
presión alveolar de oxigeno es de 100 mmhg cuando se encuentra bien distendido
y lleno de aire inspirado. Normalmente el oxígeno debe pasar del alvéolo
pulmonar al capilar hasta que las concentraciones de oxigeno sean iguales es
decir la presión arterial de sangre sea también de 100 mmhg. Una vez que ocurre
este evento la sangre sigue su curso como sangre arterial hacia el corazón.
Imaginemos el caso en el que un alvéolo se encuentra colapsado, este como es
evidente no genera ninguna presión de oxígeno y la presión venosa de oxigeno
sigue siendo de 40 mmhg después de haber pasado por el alvéolo, es decir
tenemos una presión arterial de oxigeno de 40mmhg. Esta sangre con concentraciones
bajas de oxigeno se mezcla con sangre arterial que tiene una presión de
oxigeno normal proveniente de alvéolos normalmente distendidos. Cuando esto
ocurre decimos que se ha producido un cortocircuito pulmonar. La consecuencia
de esto es que la sangre que llega al corazón es menos oxigenada.
112 el volumen
de aire inspirado necesario para cumplir los requerimientos del organismo en
reposo es de aproximadamente 10 ml por kilogramo de peso. en una persona de 60 kilos hará falta 600
ml de aire aproximadamente en cada inspiración a esto es lo que denominado
volumen tidal.
113 presión de
la vía aérea: el acto fundamental de la respiración espontanea requiere de la
generación de una presión de la vía aérea (impulso) como
consecuencia la fuerza contráctil inspiratoria que inicia el flujo que
sobrepasa las propiedades elásticas, de resistencia al flujo y de inercia de la
totalidad del aparato respiratorio. en otras palabras la fuerza contráctil inspiratoria genera una presión en la vía aérea (impulso) para vencer la resistencia de: 1 la expansión toracopúlnar (incluye pared toxicara, sistema SNC , SNP y parenquima pulmonar) y 2 la resistencia de las vías aéreas (solo incluye las vías aéreas).
114 flujo de la
vía área:
-turbulento:
ocurre si el flujo de aire es grande, la densidad del aire es elevada, el radio
de la via aérea es grande. Ocurre mas que nada en la tráquea.
-transicional:
ocurre en los puntos de ramificación de las vías aéreas
-laminar: vías
aéreas periféricas donde la velocidad es muy baja.
115 consideremos
que en la caja torácica la presión es de 0 al final de la espiración.
116 resistencia
pulmonar: está dada por la resistencia del tejido pulmonar más la resistencia
de la vía aérea. La resistencia de las vías aéreas constituye el 80% de la
resistencia total. La resistencia de las vías aéreas puede elevarse en forma
significativa en presencia de algunas enfermedades.
117 distribución
de la resistencia:
-las vías aéreas
superiores son responsables del 20-40 % de la resistencia total de las vías
aéreas, aumenta al respirar por la nariz.
- la resistencia
de las vías aéreas periféricas es menor: la superficie de corte transversal es
mayor.
-la mayor
resistencia del flujo del aire la oponen las vías aéreas de mediano calibre.
118 factores que
modifican la resistencia de la vía aérea:
119 la finalidad
de los movimientos respiratorios es incrementar el flujo aéreo en los pulmones.
COMPRESIÓN DINÁMICA
Aumento de la resistencia de la vía aérea durante la
espiración forzada
Punto de presiones iguales: la presión dentro de la vía
aérea es igual a la presión por fuera de ella. Gradiente de presión transmural
= 0
Punto de cierre: cuando la presión afuera es > que la
presión en el interior de la vía aérea.
la espiración normal es resultado de elasticidad pulmonar
120 TRABAJO RESPIRATORIO:
-el trabajo
respiratorio depende del cambio de presión por unidad de cambio de volumen.
-el trabajo
elástico es necesario para vencer el retroceso elástico
-el trabajo de
resistencia sirve para vencer la resistencia de las vías aéreas
121 la
ventilación de los pulmones está determinada por el esfuerzo del sistema
respiratorio y las propiedades elásticas y resistencias del aparato respiratorio.
FUNCIÓN DE
DIFUSIÓN
122 para
entender la difusión de los gases debemos entender primero las leyes que gobiernan
a los gases.
123 ley de Frick
es la ley de la difusión de los gases:
-la difusión es
netamente pasiva porque se produce por diferencia de presiones. En un sistema en el que un gas se encuentre de un lado de una membrana permeable al gas este pasará al otro lado de la membrana hasta que se logre un equilibrio en las
concentraciones del gas dentro del contenedor. El equilibrio implica que las
presiones en ambos lados de la membrana sean iguales.
- a un mayor
grosor de la membrana el tiempo en el que se alcanza el equilibrio de presiones
o concentraciones es mayor mientras que si la membrana es mucho mas delgada el
tiempo en el que se alcanza el equilibro es menor.
-los gases tienen una propiedad inherente que es la solubilidad (constante de solubilidad). A mayor solubilidad mayor velocidad de difusión y por lo tanto se
alcanza el equilibrio de presiones en menor tiempo.
- El tiempo de equilibrio de presiones en una difusión depende del área de difusión. A mayor área menor tiempo de difusión a menor área mayor
tiempo de difusión
El área de difusión y la presión de difusión son directamente proporcionales a la difusión mientras que el grosor de la membrana es inversamente proporcional a la difusión.
El área de difusión y la presión de difusión son directamente proporcionales a la difusión mientras que el grosor de la membrana es inversamente proporcional a la difusión.
124 la ley de la
difusión de los gases es una ley para sistemas estáticos mas no dinámicos como
lo es el caso de los alvéolos pulmonares. Si consideramos a los alvéolos como
parte de un sistema de gases entonces funcionaria como un contenedor en el que
varia constantemente el volumen el área de difusión y el grosor de la membrana.
125 expliquemos
porque durante la respiración la ley de los gases se deben aplicar en sistemas
dinámicos. Sabemos que durante un reposo momentáneo el alvéolo se encuentra
exento de toda función respiratoria al no intervenir en la difusión de los
gases, también sabemos que durante la respiración los alvéolos se pueden
distender si se realiza una inspiración o se pueden contraer si se realiza una
espiración. Debido a estos fenómenos de distensión del alvéolo la difusión de
los gases varia constantemente. Durante el reposo no se da ningún intercambio
de gases mientras que durante la inspiración, en el que el alvéolo se encuentra
distendido , la difusión se realiza a través de la membrana basal del alvéolo.
En este momento al encontrarse distendido el alvéolo el área de difusión
aumenta y por lo tanto se da una mayor difusión de los gases. Mientras durante
la espiración el alvéolo pierde volumen y la difusión desciende drásticamente.
126 sabemos que
la inspiración dura aproximadamente 1 segundo. Por la ley de la difusión de los
fases en la respiración sabemos también que la sangre que trae una presión
venosa de 40 mmhg pasa en 0.25 segundos a 100 mmhg, y que además esta sangre
atraviesa el capilar en 0.75 segundos. Por lo cual podemos deducir que existe
una reserva de 0.5 segundos. En conclusión diremos que en tan solo un
cuarto de segundo puedo tener una buena oxigenación de la sangre o que la
sangre venosa se convierte en sangre arterial a nivel de los capilares
alveolares en tan solo un cuarto de segundo durante la inspiración.
128 la ley de
Boyle: a temperatura constante y concentraciones constantes una variación en el
volumen causa una variación en la presión y viceversa.
129 ley de Charles:
a una presión constante y concentración constante si variamos la temperatura el
volumen del gas también varía.
130 La sangre que llega al capilar pulmonar se encuentra a una
presión de 40 mmhg de oxigeno y se encuentra saturada en la hemoglobina al 75 %, es
decir que hay bastante oxigeno aun en la sangre venosa. La presión de oxigeno
pasa de 40 mmhg a 100mmhg, es decir aumenta en 60 mmhg porque como la hemoglobina se encuentra en un 75 % de saturación en la sangre venosa.
Todo este proceso dura tan solo 0.25 segundos y tarda en recorrer el capilar alveolar 0.75 segundos.
Todo este proceso dura tan solo 0.25 segundos y tarda en recorrer el capilar alveolar 0.75 segundos.
RELACION VENTILACIÓN/PERFUSION
1 observando la
siguiente se puede deducir que la perfusión (Q) es superior en la base
del pulmón y disminuye hacia el ápice del pulmón. La ventilación pulmonar(V) es constante en todo el pulmón. La
relación ventilación/perfusión (V/Q) es mayor a uno en el ápice mientras que en
la base es menor a uno. La perfusión varia de mayor a menor(base-ápice), y es lo que hace posible que la relación
V/Q sea mayor o menor que uno. Una relación ventilación perfusión menor a uno propicia que una proporción de la sangre que circula por los capilares pulmonares no se oxigene adecuadamente y se libere del CO2. Esto se debe a que la fracción de oxigeno alveolar no es suficiente para alimentar tal volumen de sangre circulante. en los ápices de los pulmones no ocurre así porque la relación ventilación perfusión es mayor a uno y la sangre circulante por los ca´pilares alveolares se oxigenan y liberan el C02 adecuadamente.
2 En el ápice se presenta hiperventilación debido a
que la perfusión es menor que la ventilación y por ello la relación V/Q es
mayor que uno. Por esta condición es posible que el O2 este en mayores
concentraciones en los capilares del ápice que los de la base, mientras el CO2 se mantiene en bajas concentraciones por la alta
perfusión. Un efecto directo de esta condición de
hiperventilación es que se acumule menor cantidad de hidrogeniones y por lo
tanto el PH sea ligeramente alto. Mientras que en la base del pulmón la
perfusión es mayor y la ventilación menor esto ocasiona que la relación V/Q sea
menor que uno y las concentraciones de CO2 sean mayores que en el ápice mientras
que las concentraciones de O2 sea menor. Una consecuencia
de esto es que se acumulen mayores cantidades de hidrogeniones en la base que
hagan que el PH baje.
3 en el apice se
presenta una menor concentración de CO2 por ello la presión de CO2 es menor.
Normalmente la presión del CO2 es de 40 mmhg pero en el apice es de 38,37,36 mmhg. Por el contrario en la base del pulmón donde las concentraciones
de CO2 son altas la presión de este gas será de 42,43,44 mmhg. los valores de presión de O2 también serán diferentes. en el ápice los valores de O2 sonde hasta 110 mmhg mientras que en la base puede ser hasta de 80 mmhg
TRANSPORTE DEL
OXIGENO
4 el oxigeno
tiene dos maneras de transportarse:
Disuelta en el
suero: para saber como se da el transporte de oxigeno en la sangre, vale decir
en el plasma sanguíneo, debemos saber la ley de Henrri. Esta ley nos dice
que la concentración de oxigeno disuelto en sangre es igual a una constante de
solubilidad por la presión de O2 en sangre. Entendamos la presión como la
cantidad de moléculas de oxigeno que se encuentra en la sangre como producto de
la ventilación y de la perfusión. Recodemos también que el oxigeno es un
gas y por lo tanto esta sujeto a la ley general de los gases por ello aplicamos
la ley de Frick cuando este gas se encuentra en el alvéolo, mientras que cuando
está disuelto en la sangre debemos aplicar la ley de Henrri que explica el
comportamiento de un gas diluido en un liquido
La concentración
de oxigeno disuelto en sangre es de 0.3 volumenes % lo que significa 0.3 ml de
O2 por cada 100 ml de sangre.
A la concentración
de oxigeno disuelto le denominamos el contenido de oxigeno disuelto y no es el
más importante.
Ligada a la
hemoglobina: se define como el contenido de oxigeno en la hemoglobina. El
contenido del oxigeno en la hemoglobina depende de tres variables:
-cantidad de de oxigeno en mililitros que puede ser transportado en un gramo de hemoglobina: para determinarlo hace falta saber los pesos moleculares de la hemoglobina
y la de oxigeno. Con fines prácticos este valor es de 1.34 ml de oxigeno por
gramo de hemoglobina. Observe que el oxigeno trasportado en la sangre por la
hemoglobina es mucho mayor que el trasportado en la sangre disuelto en el
plasma.
-saturación de
oxigeno en la hemoglobina: que normalmente es del 0.98 por el chunt fisiológico o cortocircuito fisiológico
Nota: recordemos
que la hemoglobina está constituida por un grupo Hem y cuatro moléculas de
globina. Cada una de las moléculas de globina se liga con una molécula de
oxigeno por ello se sabe que cada hemoglobina puede transportar cuatro
moléculas de oxigeno.
La hemoglobina
tiene un valor normal de 15 gramos en la sangre por individuo y esto depende
por supuesto de las características del individuo.
Es importante
aclarar qué es el cortocircuito fisiológico. En los capilares alveolares se da
la oxigenación de la sangre pero en algunos casos esos capilares no se encuentran cerca de un alvéolo por lo que no se oxigena la sangre que circula a través de estos capilares. Al
mezclarse la sangre oxigenada con la sangre no oxigenada entonces la saturación disminuye generalmente un 2 %.
Sabemos que
existen alvéolos que no están perfundidos pero si están ventilados de la misma manera hay capilares que no están ventilados pero si están perfundidos. En el primer caso tenemos un alvéolo bien ventilado pero que no
se encuentra relacionado con capilar alguno. En el segundo caso el capilar se
encuentra lleno de sangre pero no está ventilado porque no está en contacto con
el alvéolo por lo que la sangre pasa sin oxigenarse y contribuye al
cortocircuito fisiológico.
Tenemos tres
situaciones en el parénquima pulmonar:
-alveolos
ventilados y no perfundidos: contribuyen al espacio muerto fisiológico, V/Q
mayor que 1
-Capilares perfundidos pero no ventilados: contribuyen al cortocircuito,V/Q menor que 1
-alvéolos ventilados y perfundidos: contribuyen a la oxigenación de la sangre venosa
Existen otros
factores que contribuyen al cortocircuito fisiológico como las diferencias de
perfusión en el ápice y en la base del pulmón, alvéolos colapsados que por mas
que están perfundidos no aportan oxigeno a la sangre.
La arteria
bronquial que sale de la arteria aorta lleva sangre oxigenada al parénquima
pulmonar. Los desechos del parénquima bronquial van a parar a las venas
bronquiales. Estas ultimas se van a unir a las venas pulmonares que tienen
sangre oxigenada causando también un cortocircuito fisiológico
5 si por cada 100 ml de sangre se trasportan 20 ml de oxigeno entonces la cantidad de oxigeno contenida en el gasto cardiaco seria: el gasto cardiaco es de 5 L por minuto en cinco litros hay 50 veces 100 ml entonces debemos multiplicar 20 por 50 entonces hay 1000 ml de oxígeno en el gasto cardiaco.
5 si por cada 100 ml de sangre se trasportan 20 ml de oxigeno entonces la cantidad de oxigeno contenida en el gasto cardiaco seria: el gasto cardiaco es de 5 L por minuto en cinco litros hay 50 veces 100 ml entonces debemos multiplicar 20 por 50 entonces hay 1000 ml de oxígeno en el gasto cardiaco.
6 la hemoglobina
puede transportar oxigeno pero también transporta CO2 por ello en un momento es
oxihemoglobina y en otro momento es dexocicarboxihemoglobina.
7 las cuatro
moléculas de oxigeno no se ligan a la hemoglobina a la vez. Primero se liga a
una y después a otra, pero en el segundo caso es más fácil que en el primero
luego se liga a la a tercera molécula y es mas fácil que la segunda y luego se
liga la cuarta molécula de oxigeno que es mas fácil que la tercera. La hemoglobina se satura de acuerdo a la cantidad de oxigeno que se
encuentra en la sangre, vale decir de su presión de oxígeno.
8 la propiedad
por la cual la hemoglobina se va ligando al oxigeno paulatinamente se llama
alosterismo cooperativo.
9 debemos
explicar que la curva de la saturación de la hemoglobina vs la presión arterial
de oxigeno se puede desplazar a la derecha y a la izquierda. En primer lugar
debemos mencionar dos zonas importantes en donde se da el intercambios de
gases y donde la hemoglobina se comporta como un buen trasportador dejando una
sustancia y llevando otra. Estas zonas constituyen: la barrera hematogaseosa en el conjunto alveolo-capilar donde se da el intercambio gaseoso de la
hemoglobina asimilando O2 por CO2 y por otro lado la zona los tejidos donde se da el intercambio en la hemoglobina de CO2 por O2. El organismo se encuentra en una constante demanda de oxigeno y las células requieren cantidades
adecuadas de este elemento. El oxigeno es transportado por la hemoglobina
hasta los tejidos (medio intersticial) donde la hemoglobina pierde afinidad por el oxigeno y lo libera para el consumo de las células. Se dice entonces que la
hemoglobina se encuentra en una zona de baja afinidad por el oxigeno. Para que
la hemoglobina libere el oxigeno se une al foglicerato. Entonces adquiere además una afinidad muy fuerte por el CO2 que ha
sido liberado por la célula como desecho. Cuando existe una alta tasa de actividad por organismo las células incrementan el metabolismo celular por lo que se entra fácilmente
en un estado hipercabolico. Bajo estas condiciones aumenta la temperatura, la
cantidad del CO2 que hace que la sangre se acidifique ligeramente y genere un
ambiente en el que la hemoglobina entra en una zona de muy poca afinidad por el
O2 que es requerido con urgencia por las células en estas condiciones. La hemoglobina cargada con
CO2 se desplaza hasta el capilar alveolar donde pierde afinidad por el y lo
libera para que este gas se movilice por difusión, de la sangre a los alvéolos, y
después hacia fuera del cuerpo por espiración. Posteriormente la hemoglobina empieza
un nuevo ciclo en la circulación y el transporte de gases.
10 por lo visto
tenemos dos momentos en el ciclo de la hemoglobina en su constante transporte
de gases uno frente a los alvéolos y otro frente a la célula. En el primer caso
la molécula de hemoglobina entra en condiciones que hacen que la curva
saturación/presión se desplace hacia la izquierda mientras que la
hemoglobina frente a la célula entra en condiciones que hacen la curva
saturación/ presión se desplace hacia la derecha.
Efecto del pH sobre la curva de oxígeno-hemoglobina (efecto Bohr). El pH normal de la sangre humana es 7.4. Encuentre la ubicación sobre el eje horizontal donde la presión parcial del oxígeno es 40 y siga la línea hacia arriba a través de las curvas. Observe que la saturación de la hemoglobina con oxígeno difiere entre las tres curvas, inclusive si la presión parcial del oxígeno es la misma. La carga de oxígeno aumenta a mayor pH (7.6). A menor pH (7.2) la hemoglobina descarga más oxígeno
11 el efecto Borh no es más que la consecuencia del medio acido en el que la hemoglobina pierde afinidad por el O2.
12 vemos que
durante la enfermedad las células entran en un estado hipercatabolico porque
buscan urgentemente mantener su funcionalidad. El estado de alto metabolismo
incrementa la demanda de O2 y aumenta la producción de CO2 por lo cual podemos
ver que la acidez de la sangre aumenta ligeramente.
13 veamos el
siguiente gráfico para entender el metabolismo basal :
PRUEBA DE ESPIROMETRÍA
1 recordemos que la
respiración incluye:
-función de ventilación
-Función de difusión
-función de perfusión
-función de relación ventilación perfusión
-función de transporte
-función de oxigenación
2 la función ventilatoria
necesita la participación de varios órganos y sistemas para que el oxígeno que
se encuentra en la atmosfera llegue a los alveolos que es la finalidad de la
ventilación. Los componentes funcionales más importantes en la función de
ventilación son :
-SNC
-SNP
-Caja torácica
- vía aérea
3 en un momento determinado
tras una espiración normal puedo hacer una inspiración máxima y luego una
espiración normal. De la misma forma después de una espiracion normal puedo
hacer una espiración máxima y expulsar un mayor volumen de aire.
4 Se puede dividir el
volumen total o la capacidad total en varios volúmenes y capacidades del
siguiente modo: debemos saber cuales son los volúmenes pulmonares y las
capacidades pulmonares:
Volúmenes
pulmonares: sumados todos los volúmenes representa el
valor máximo al que puede expandirse los pulmones
-volumen tidal: es el
volumen de aire inspirado o espirado en cada respiración normal. Supone unos
500 ml. En el adulto joven promedio.
-volumen de reserva
inspiratoria: es el volumen de aire adicional que puede inspirarse por encima
del volumen tidal generalmente equivale a unos 3000 ml.
-Volumen de reserva
espiratoria: es el volumen de aire adicional que pude expulsarse realizando una
espiración forzada al final de una espiración norma; es aproximadamente unos
1100 ml.
-Volumen residual: es el
volumen de aire que permanece aún en los pulmones tras una espiración forzada.
Es de aproximadamente 1200 ml.
Capacidades
pulmonares: las capacidades constituyen la suma de dos o
más volúmenes pulmonares y nos sirve para estudiar las etapas del ciclo
pulmonar.
-capacidad inspiratoria:
equivale al volumen tidal mas el volumen de reserva inspiratoria. Se trata de
una cantidad de aire (unos 3500ml.) que puede tomar una persona comenzando
desde el nivel de espiración normal y distendiendo sus pulmones hasta su
capacidad máxima.
-capacidad funcional
residual: supone el volumen de reserva inspiratoria más el volumen residual. Es
la cantidad de aire que queda en los pulmones al finalizar una espiración
normal (aproximadamente unos 2300 ml)
-capacidad vital: es el
volumen de reserva inspiratoria mas el volumen tidal mas el volumen de reserva
espiratoria. Es la máxima cantidad de aire que una persona puede expulsar de
sus pulmones tras haberlos llenado
primero al máximo y después expirado también al máximo (unos 4600 ml)
-capacidad pulmonar total:
es el volumen máximo al que puede dilatarse los pulmones con el mayor esfuerzo
inspiratorio posible. Cerca de 5800 y equivale a la capacidad vital más el
volumen residual.
5 Con el espirómetro no es
imposible medir el volumen residual por lo que tampoco es posible medir la
capacidad funcional residual ni la capacidad total.
6 estas ultimas capacidades
y volumen son medibles con el pletismógrafo.
7 haciendo un análisis
somero podemos ver que entre volúmenes pulmonares y capacidades pulmonares
existen 8 valores de los cuales cinco son magnitudes medibles con el
espirómetro(tres volúmenes y dos capacidades) mientras que tres magnitudes (un
volumen y dos capacidades) no son medibles con el espirómetro.
8 el volumen de aire que
somos capaces de alojar en nuestros pulmones dependen de la edad sexo y talla
de los individuos.
9 existen valores
aproximadamente normales según los datos del individuo para los volúmenes de
aire que pueden alojar en sus pulmones este valor se denomina el valor previsto.
10 existen factores que
influencian en los volúmenes y capacidades pulmonares y que deben corregirse en
la lectura del espirómetro para ser luego contrastada con los valores previstos
de lectura espirométrica. Estos factores son la presión barométrica del lugar y
la temperatura que son factores
ambientales.
11 El espirómetro
electrónico elabora una serie de valores previstos de acuerdo a las
características del individuo(edad, sexo y talla ) y la contrasta con los
valores medidos luego presenta los datos en forma de porcentaje.
12 el espirómetro en
principio mide:
- la
capacidad vital forzada: se realiza después de una expiración normal y se
inspira hasta que no se pueda más.
-el volumen espiratorio forzado en el primer segundo: se realiza
después de una inspiración forzada y se expulsa el aire hasta que no se pueda
más. Normalmente somos capaces de eliminar más del 70% de la capacidad vital
forzada en la que se está midiendo el volumen espiratorio forzado. Por ejemplo
si una persona tienen una capacidad vital forzada de 5 litros y un volumen
espiratorio forzado en el primer segundo de 5 litros la razón porcentual sería
de 100 % .
13 es importante tener en
cuenta que la capacidad vital forzada medida no debe ser menor del 80% de la capacidad
vital forzada prevista.
14 a partir del porcentaje %
En conclusión diremos que el
patrón obstructivo lo define la %  mientras que el patrón mixto lo define %
mientras que el patrón mixto lo define %  disminuida más la capacidad vital forzada
disminuida, el patrón posiblemente obstructivo lo define la disminución de la
capacidad vital forzada y por ultimo el patrón normal lo define la %
disminuida más la capacidad vital forzada
disminuida, el patrón posiblemente obstructivo lo define la disminución de la
capacidad vital forzada y por ultimo el patrón normal lo define la %  normal y la capacidad vital forzada normal.
normal y la capacidad vital forzada normal.
15 tener presente que en un
individuo joven la %  debe ser mucho mayor al 70 %
si queremos considerarlo un buen
resultado. Pero si esta cerca del 70 % aunque este bien no será un buen
resultado para el paciente.
debe ser mucho mayor al 70 %
si queremos considerarlo un buen
resultado. Pero si esta cerca del 70 % aunque este bien no será un buen
resultado para el paciente.
OXIMETRO DE PULSO (POR
COLORIMETRIA)
16 debemos recordar que la
saturación porcentual de oxígeno en sangre depende de la presión arterial de
oxigeno. a 100 mmhg la saturación es de 100%, a 60 mmhg la saturación es de 90%
y a 40mmhg la saturación es de 75 %.
17 para dar un diagnostico
de los problemas que se pueden presentar en una persona que presente
posiblemente una disminución en la presión arterial de oxigeno es importante
hacer un análisis de sangre arterial.
18 el aximetro es un
instrumento electrónico que mide la saturación de oxígeno en sangre. que
normalmente es de 100% pero que puede normalmente marcar entre un 98 y un 100 %
La medición de la saturación de sangre en la hemoglobina es una medida
indirecta de la presión arterial de oxigeno.
19 recordemos también que la
saturación de oxígeno en sangre es regulada por el sistema nervioso autónomo.


















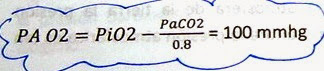





























¿y la bibliografía o referencias?
ResponderEliminarNo preguntes solo gozalo
Eliminar